|
Мастерc У., Джонсон В., Колодни Р.
ОСНОВЫ СЕКСОЛОГИИ
ИЗБРАННЫЕ ГЛАВЫ
Предисловие
Об авторах
ВВЕДЕНИЕ
I. БИОЛОГИЧЕСКИЕ ОСНОВЫ СЕКСУАЛЬНОСТИ
II. РАЗВИТИЕ СЕКСУАЛЬНОСТИ
III. ПСИХОЛОГИЧЕСКИЕ АСПЕКТЫ СЕКСУАЛЬНОСТИ
IV. СЕКСУАЛЬНОЕ ЗДОРОВЬЕ ЧЕЛОВЕКА
V. КУЛЬТУРНЫЕ АСПЕКТЫ СЕКСОЛОГИИ
|
Лечение
Женщинам, у которых овуляция не происходит, часто назначают
кломифен - таблетки, которые индуцируют созревание яйцеклеток,
стимулируя секрекцию ЛГ и ФСГ (фолликулостимулирующий гормон).
Примерно половина пациенток после приема этого препарата беременеют.
Кломифен повышает вероятность многоплодной беременности (двойней,
тройней и т.д.) от обычных 1,2% до 8%. При отсутствии эффекта
кломифена назначают менопаузальный гонадотропин человека (МГЧ)
в форме инъекций. Этот препарат действует непосредственно на
яичники без участия гипофиза и вызывает овуляцию у более чем
90% женщин с функционирующими яичниками. Беременность возникает
у 60-70% женщин, которым вводят данный гормон, причем 20% беременностей
оказываются многоплодными (15% двоен и 30% троен или даже 4,
5 и 6 детей). Ни кломифен, ни МГЧ не повышают риск самопроизвольного
аборта или врожденных дефектов. Однако эти препараты могут чрезмерно
стимулировать яичники, вызывая сильное их увеличение (иногда
до размеров апельсина) и выделение жидкости в брюшную полость.
При таком состоянии (чаще возникающем в результате приема МГЧ,
а не кломифена) обычно необходима госпитализация, так как возможен
разрыв яичников.
Непроходимость маточных труб иногда удается ликвидировать с
помощью микрохирургии. Контролируя свои действия под микроскопом,
хирург удаляет препятствие, а затем сшивает друг с другом здоровые
участки. Микрохирургия в настоящее время дает успешные результаты
только у 30-50% пациенток (Jacobs et al., 1988). Женщины, которым
хирургическое вмешательство не помогло, а также те, у кого маточные
трубы отсутствуют, имеют возможность прибегнуть к экстракорпоральному
оплодотворению (ЭКО).
Если бесплодие вызвано эндометриозом, применяют либо хирургическое
лечение, либо имплантаты эндометрия выжигают лазерным лучом.
Во время этой процедуры потери крови очень невелики, поскольку
при действии лазера кровеносные сосуды в операционном поле практически
блокируются. После лазерной лапароскопии беременность наступает
у 40-65% женщин (Berger, Goldstein, Fuerst, 1989). При эндометриозе
используют также медикаментозное лечение, например таким препаратом,
как даназол.
Методы лечения мужского бесплодия разработаны гораздо меньше.
В результате хирургического вмешательства при варикозном расширении
вен мошонки содержание сперматозоидов в эякуляте может значительно
повыситься, однако большинство других видов мужского бесплодия
плохо поддаются лечению. Использование тестостерона для достижения
"симптома отдачи" после первоначального подавления продукции
сперматозоидов иногда оказывается эффективным, а применение
кломифена при бесплодии мужчин дало неопределенные результаты.
Если бесплодие вызвано инфекционными заболеваниями, анатомическими
дефектами или гормональными расстройствами, то при правильном
лечении с ними удается справиться, но таких случаев относительно
мало. У мужчин с пограничным числом сперматозоидов ежедневная
эякуляция может реально понизить плодовитость в результате уменьшения
числа сперматозоидов; в таких случаях шансы зачать ребенка повышаются,
если сократить частоту эякуляций так, чтобы интервал между ними
составлял минимум 48 ч.
В двух канадских исследованиях поднято несколько важных вопросов
относительно достигнутых в настоящее время результатов в лечении
бесплодия. Изучение 1145 бездетных супружеских пар на протяжени
2-7 лет показало, что частота беременности в тех случаях, когда
проводится лечение, лишь незначительно выше (41%), чем у тех
пар, которые не лечились (35%) (Collins et al., 1983).
В другом исследовании было показано, что у 65% пар, страдавших
в течение нескольких лет бесплодием неизвестной этиологии, зачатие
произошло и без всякого лечения (Rousseau et al., 1983). Таким
образом, поскольку во многих случаях бесплодия беременность
наступает спонтанно, врачам, очевидно, следует проводить тщательные
диагностические тесты, с тем чтобы решить, действительно ли
есть необходимость в лечении. Точно так же люди, стремящиеся
во что бы то ни стало иметь ребенка, должны знать, что у многих
из них есть шансы добиться зачатия, даже если поначалу лечение
представляется неэффективным.
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ
Искусственное оплодотворение состоит в том, что семенную жидкость
вводят во влагалище или в матку без полового акта. Существует
два основных типа искусственного оплодотворения: с использованием
спермы мужа или с использованием семенной жидкости донора. В
обоих случаях женщина должна обладать относительно нормальной
плодовитостью.
Искусственное оплодотворение спермой мужа можно попытаться
применить, если число сперматозоидов у него низкое, но не нулевое.
Процедура редко оказывается успешной, если число сперматозоидов
в семенной жидкости ниже 106/см3, а также при низкой подвижности
мужских половых клеток. Искусственное осеменение лучше всего
производить, вводя образец свежей спермы во влагалище у зева
шейки матки. Использование замороженной спермы (после оттаивания)
снижает подвижность сперматозоидов; применение смеси спермы
из разных источников не улучшает результаты. Инъекция семенной
жидкости в матку может вызвать сильную судорогу и сопряжена
с риском инфекции. Эффективность искусственного оплодотворения
спермой мужа основана на том, что при этом сперма сразу оказывается
у шейки матки, тогда как при половом акте до зева доходит лишь
небольшая часть сперматозоидов.
Семенная жидкость доноров используется в тех случаях, когда
число сперматозоидов в эякуляте мужа равно нулю или очень невелико.
Донор, отбираемый по таким критериям, как великолепное здоровье,
высокий уровень интеллекта и физическое сходство с мужем пациентки,
выдает порцию спермы, полученной в результате мастурбации (за
сперму ему платят). Донор остается неизвестным супружеской паре.
Правовой статус донора во многих штатах неясен; по законам Калифорнии
муж в момент подписания документа о своем согласии на использование
донора становится отцом будущего ребенка. При использовании
для оплодотворения замороженной спермы беременность возникает
примерно у 60% женщин.
Решение прибегнуть к оплодотворению спермой донора должны принимать
совместно муж и жена; ясно, что такого рода процедура психологически
приемлема не для всех. Некоторые люди приравнивают ее к адюльтеру,
для других она противоречит их религиозным убеждениям, многие
жены опасаются, что муж отвергнет ребенка или будет плохо к
нему относиться, потому что ребенок "не его". Несмотря на опасения
женщин, почти все супруги, которым удалось добиться беременности
с помощью донорской спермы, считают, что это сильно сблизило
их друг с другом и что мужа искренне воодушевляет его отцовство.
К искусственному оплодотворению спермой донора нередко прибегают
также одинокие женщины, которые хотят иметь ребенка.
ЭКО: ОПЛОДОТВОРЕНИЕ IN VITRO
Поздним вечером 25 июля 1978 г. у Лесли и Джона Браунов из
Олдема немного раньше положенного срока родилась с помощью кесарева
сечения девочка весом 2 кг 600 г. Фотография этого здорового
нормального ребенка, названного Луизой, обошла страницы почти
всех крупных газет западных стран. Сперматозоид и яйцеклетка,
объединившиеся для зачатия Луизы, встретились не в маточной
трубе, а в пробирке, т.е. in vitro, вне организма матери. Луиза
Браун была первым ребенком, родившимся в результате оплодотворения
in vitro ().
 |
 |
| Ежедневные инъекции гормона стимулируют
продукцию яйцеклеток. Спустя примерно 7 дней происходит
их освобождение |
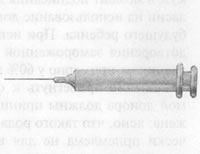
В маленький разрез в области пупка вводят лапароскоп,
чтобы найти фолликулы, содержащие яйцеклетки. Яйцеклетки
извлекают при помощи полой иглы
|
 |
 |
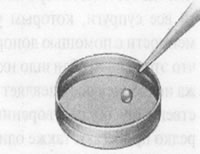
| Каждую яйцеклетку помещают в
чашку Петри, содержащую культуральную среду, которая воспроизводит
биохимическую среду матки |
Спустя 5 или 6 ч в чашку Петри добавляют сперматозоиды.
При этом используют только высоко активные сперматозоиды,
что позволяет уменьшить их число, необходимое для оплодотворения
|
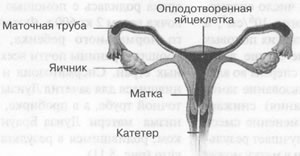 |
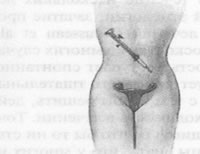
| Оплодотворенные яйцеклетки инкубируют 48 ч,
а затем вводят в матку, где происходит их имплантация. |
РИС. 5.11
Процесс оплодотворения
in vitro
Это замечательное событие стало возможным благодаря двум английским
врачам - Патрику Степто (Patrick Steptoe) и Роберту Эдвардсу
(Robert Edwards). К тому моменту когда доктор встретил Лесли
Браун, которая не могла забеременеть из-за непроходимости труб,
он уже в течение более 10 лет проводил эксперименты по экстракорпоральному
оплодотворению (ЭКО). В свою очередь Лесли Браун до встречи
в доктором Степто подверглась хирургической операции по поводу
непроходимости. Операция оказалась не просто безрезультатной:
когда Степто обследовал пациентку, он обнаружил такое сильное
повреждение маточных труб ("одни обрывки"), что их пришлось
удалить. Лесли сначала ввели гормоны, чтобы стимулировать созревание
яйцеклеток в ее яичниках. Затем Степто и Эдварде сделали ей
небольшой разрез вблизи пупка и с помощью увеличивающего и освещающего
прибора они извлекли зрелую яйцеклетку и поместили ее в чашку
Петри, содержащую тщательно подобранную среду из питательных
веществ, соответствующую среде маточных труб. В эту чашку быстро
добавили сперму Джона Брауна (полученную путем мастурбации).
После того как сперматозоид и яйцеклетка слились, началось дробление.
Образовашуюся бластоцисту (полый шар из 64 клеток) ввели в матку
Лесли. Примерно через неделю врачи констатировали, что бластоциста
имплантировалась в стенку матки, т.е. Лесли Браун забеременела.
Степто и Эдварде сделали больше 30 попыток имплантировать яйцеклетки,
оплодотворенные вне организма матери, прежде чем им удалось
достигнуть успеха с четой Браунов. В двух случаях беременность
возникла, но затем она спонтанно прервалась - один раз из-за
разрыва оболочки, окружающей зародыш, а в другой раз - вследствие
какой-то генетической аномалии. Второй случай вызывает особое
беспокойство у врачей, работающих в этой области. Кто несет
ответственность за генетическую аномалию у ребенка, родившегося
с помощью ЭКО? Является ли дефект результатом оплодотворения
вне матки или же он возник бы и в случае естественного оплодотворения?
Следует ли считать уничтожение оплодотворенной яйцеклетки в
пробирке абортом?
После этого первого успеха, достигнутого Степто и Эдвардсом,
по всему земному шару открылось множество клиник ЭКО, в том
числе свыше 200 центров только в США. По 1990 г. на свет родилось
больше 15 000 младенцев, зачатых in vitro, в том числе 2627,
родившихся живыми в 1988 г. в США (Medical Research International
and Society for assisted Reproductive Technology, 1990) и 3600,
родившихся во Франции в 1987 г. (The New York Times, April 11,1989).
Беременности, развившиеся в результате ЭКО, во-первых, довольно
часто оказываются многоплодными, а во-вторых 50 - 60% из них
требуют применения кесарева сечения. Последнее обстоятельство
отражает тот факт, что женщины, прибегающие к ЭКО, как правило,
превышают средний возраст деторождения и имеют много проблем
со здоровьем. Саму беременность в этом случае можно рассматривать
как подарок судьбы. В целом результаты оплодотворения in vitro
в значительной степени сравнимы с результатами, которых можно
ожидать для сходной группы женщин, забеременевших естественным
образом (Andrews et al., 1986; Seibel, 1988). Особенное внимание
привлекают несколько исследований, показывающих, что при ЭКО
не было отмечено повышения частоты врожденных дефектов или нарушений
развития у детей (Seibel, 1988; Могап et al., 1989).
Наилучшие результаты ЭКО дает у женщин моложе 35 лет с нормальным
менструальным циклом, мужья которых имеют нормальное число сперматозоидов
(Berger, Goldstein, Fuerst, 1989). (Примерно в 50% случаев к
ЭКО прибегают женщины в возрасте 40 лет или старше, у мужей
которых число сперматозоидов понижено не очень сильно; при очень
низком числе сперматозоидов или полном их отсутствии супружеской
паре целесообразно прибегнуть к ЭКО с использованием донорской
спермы.) ЭКО может помочь во многих случаях: при непроходимости
маточных труб или их отсутствии, при тяжелом эндометриозе и
при иммунологическом бесплодии, т.е. при тех видах патологии,
которые в прошлом считались почти непреодолимым препятствием
к зачатию для многих сотен и тысяч супружеских пар.
Подобно любой другой медицинской процедуре ЭКО имеет свои недостатки.
Прежде всего, это дорогостоящая операция: каждая попытка достигнуть
беременности обходиться в 4000 - 6000 долларов. Это дало повод
к обвинению врачей в меркантильности (особенно, если речь шла
о частных или коммерческих клиниках), а кроме того, вызвало
недовольство действиями страховых компаний, отказывающихся оплачивать
такие процедуры. Другая проблема состоит в том, что не все клиники,
занимающиеся ЭКО, получают хорошие результаты; в некоторых из
них ни разу не удалось добиться успешной беременности, которая
бы закончилась рождением живого ребенка (Raymond, 1988). Поскольку
деятельность в этой области по существу никак не контролируется,
самих участвующих в ней врачей беспокоит возможность обмана
обратившихся к ним за помощью людей. Особенно большое беспокойство
бывает связано с тем, что многие супруги, готовые прибегнуть
к ЭКО, в результате своих длительных усилий родить ребенка эмоционально
переутомлены и неспособны проявить должную в такой ситуации
осмотрительность. Выше приведен перечень вопросов, которые помогут
вам сделать осознанный выбор того или иного вспомогательного
метода репродукции.
Ко всему этому следует добавить, что поскольку лишь примерно
в 12% случаев циклы стимуляции ЭКО приводят к рождению живых
младенцев, совершенно ясно, что не все супружеские пары, пройдя
через эту тяжелую как в физическом, так и в эмоциональном плане
процедуру, в конечном итоге получат ребенка. [По мнению некоторых
специалистов, в целом ЭКО оказывается успешным только для половины
супружеских пар, причем беременности обычно удается достигнуть
за первые четыре цикла (Seibel, 1988; Seibel, Ranoux, Kearnan,
1989).]
Чтобы оценить ЭКО в полной мере, полезно помнить, что несмотря
на все связанные с этой процедурой расходы и проблемы, ЭКО во
многих отношениях - это реализовавшееся чудо:
После десяти лет надежд и разочарований мы уже не
верили, что когда-нибудь у нас будет ребенок. Но узнав,
что в находящемся неподалеку университете стали проводить
ЭКО, мы решили предпринять еще одну попытку. Теперь
у нас пара близнецов, которым по два года и которые
служат живыми доказательствами искусности врачей университетской
клиники. Можно ли представить себе более высокую награду
за упорство? (Из картотеки авторов)
|
ДРУГИЕ ВСПОМОГАТЕЛЬНЫЕ МЕТОДЫ РЕПРОДУКЦИИ
Ниже вкратце описаны некоторые методы, являющиеся производными
ЭКО.
1. Перенос гамет в маточную трубу. В этом случае смесь
спермы и яйцеклеток помещают непосредственно в маточную трубу.
Оплодотворение происходит в естественной среде, а не в пробирке,
как при ЭКО. Данный метод можно использовать только в том случае,
если у женщины есть хотя бы одна маточная труба, но успешность
этой процедуры в общем несколько выше (до 30% в некоторых клиниках),
чем при ЭКО (Medical Research International and Society for
Assisted Reproductive Technology, 1990). Перенос гамет в маточную
трубу дает особенно хорошие результаты, когда бесплодие вызвано
эндометриозом; если причины его неизвестны или если химическая
среда шейки матки вызывает гибель сперматозоидов. Этот метод
обеспечивает доставку яйцеклетки и большого количества подвижных
сперматозоидов в маточную трубу, т.е. туда, где в норме должно
происходить оплодотворение. Если семенная жидкость мужа содержит
мало сперматозоидов, для переноса можно использовать и донорскую
сперму. (Cefalu et al., 1988).
2. Перенос зиготы в маточную трубу. В этом случае яйцеклетки
жены оплодотворяют спермой ее мужа in vitro. Затем зиготу (оплодотворенное
яйцо) не позднее, чем через 24 ч, переносят в маточную трубу.
Этот способ обладает существенным преимуществом, поскольку врачи
имеют возможность убедиться, что оплодотворение действительно
состоялось; если же оплодотворения не произойдет, то супруги
при желании могут воспользоваться донорской спермой.
3. Для женщин, неспособных к овуляции или не имеющих яичников,
современные репродуктивные технологии предусматривают использование
яйцеклетки доноров. Такой подход сродни использованию донорской
спермы. В некоторых программах донор остается полностью анонимным,
но его подбирают таким образом, чтобы по своим физическим признакам
он был сходен с реципиентом (Kennard et al., 1989). Право выбора
донора может принадлежать и женщине, желающей забеременеть (Sauer
et al., 1989). Наиболее часто донором яйцеклеток становится
сестра или другая близкая родственница женщины, но иногда в
этой роли выступает кто-нибудь из ее друзей или платный донор.
Использование донорских яйцеклеток особенно ценно в тех случаях,
когда женщины хотят избежать передачи своим детям каких-либо
генетических дефектов, имеющихся в их семьях. Обычно яйцеклетки,
полученные от донора, оплодотворяют в лаборатории спермой мужа,
после чего оплодотворенную яйцеклетку, т.е. зиготу, переносят
в маточную трубу или прямо в матку, как при ЭКО. (Предварительно
проводят гормональную стимуляцию реципиента, с тем чтобы подготовить
матку к приему оплодотворенной яйцеклетки.) В этих случаях,
так же как и при использовании донорской спермы, возникают многочисленные
этические и религиозные проблемы, что неизбежно при внедрении
любого нового метода; мы рассмотрим эти осложнения в гл. 24.
Результаты, полученные при использовании донорских яйцеклеток,
примерно такие же, как и при методах биомедицинского вмешательства
с использованием собственных яйцеклеток жены.
4. Пересадка зародышей - метод, вызывающий еще больше
разногласий. Он состоит в использовании спермы мужа для искусственного
оплодотворения женщины, которая не является его женой. Через
пять дней, т.е. на самой ранней стадии имплантации, зародыш
извлекают из матки донора и переносят в матку жены. Если зародыш
успешно имплантируется в матку жены, то обычно возникает нормальная
беременность. (Главный момент в этой процедуре - синхронизация
менструальных циклов реципиента и донора; это достигается путем
инъекций женщине-реципиенту гормональных препаратов, с тем чтобы
эндометрий ее матки был соответствующим образом "подготовлен"
к приему зародыша и дал ему возможность имплантироваться.) Применение
данного метода возможно только в том случае, если донор здорова
и будет неукоснительно воздерживаться от употребления наркотиков
и спиртных напитков. В некоторых штатах пересадка зародышей
встречает юридические затруднения; поэтому супругам, желающим
завести ребенка таким способом, необходимо предварительно посоветоваться
с адвокатом.
5. Замораживание зародышей - еще один метод репродукции,
разработанный совсем недавно. Первый ребенок, родившийся из
замороженного на ранней стадии развития зародыша, появился на
свет в 1985 г. (Fugger, 1989). Одна из главных причин, по которой
производят замораживание зародышей, - избежать многоплодной
беременности, поскольку у женщин в ответ на гормональную стимуляцию,
проведенную в рамках программы ЭКО, происходит "суперовуляция",
т.е. образуется большое число яйцеклеток. Кроме того, замораживание
избыточных зародышей снижает стоимость последующих попыток ЭКО,
поскольку при этом уже не придется извлекать яйцеклетки. До
1989 г. в 25 клиниках страны примерно на 2000 пациентов было
заморожено свыше 7000 яйцеклеток и зигот; из таких яйцеклеток
после их оттаивания уже родилось 48 живых младенцев (Fugger,
1989). Однако оттаивание удается не всегда; нельзя также исключить
возможность того, что замораживание и оттаивание наносят вред
оплодотворенной яйцеклетке, последствия которого неизвестны,
не говоря уже о многочисленных этических и правовых проблемах.
Например, кому "принадлежит" такой пре-эмбрион в случае развода
супружеской пары или их смерти? Кто должен решать, когда можно
уничтожить замороженный зародыш и допустимо ли это вообще?
СУРРОГАТНОЕ МАТЕРИНСТВО
Некоторые супружеские пары, в которых жена бесплодна, а муж
фертилен, нанимают женщин для выполнения роли суррогатной матери.
Такой дублерше производят искусственное осеменение, используя
сперму мужа, и она вынашивает ребенка, рожает его и отдает на
усыновление (удочерение) нанявшим ее супругам. Известен по крайней
мере один случай, когда суррогатной матери имплантировали яйцеклетку
бесплодной женщины, которую оплодотворили in vitro спермой ее
мужа (Utian et al., 1985). Женщина не могла сама забеременеть
и носить ребенка, так как у нее были удалены матка и маточные
трубы, однако ее яичники продолжали функционировать, что позволило
использовать ее собственные яйцеклетки для введения суррогатной
матери после ЭКО.
По имеющимся оценкам в настоящее время сотни суррогатных матерей
заключают "контракты на вынашивание" (плата за это колеблется
от 2000 до 20 000 долларов, а официальная ставка составляет
примерно 5000 долларов).
В январе 1983 г. появившиеся в газетах заголовки "Младенец,
рожденный суррогатной матерью, остался невостребованным" привлекли
внимание широкой публики к проблеме, о которой до того было
мало что известно. По мере раскручивания этой непростой истории
выяснилось, что 26-летняя суррогатная мать Джуди Стайвер из
Мичигана родила физически (и возможно умственно) неполноценного
младенца, а 46-летний Александр Малахов из Нью-Йорка, заключивший
с ней контракт, отказался от ребенка на том основании, что он
не является его отцом. Медицинские тесты в конце концов подтвердили
правоту Малахова, однако вся эта история выглядела крайне неприглядно.
Во время телевизионной очной ставки Стайверов с Малаховым стороны
настолько увлеклись взаимными обвинениями, что о судьбе самого
ребенка просто забыли. Хотя Стайверы в конце концов согласились
оставить его у себя, этот случай поднимает ряд сложных проблем,
касающихся этических аспектов наших новых репродуктивных технологий.
Что могло бы произойти, если бы было доказано, что Малахов
или какой-нибудь будущий Малахов является отцом младенца? Мог
бы он, как предположил один журналист, попытаться отказаться
от ребенка и потребовать возмещения затраченных средств?
Техническое родительство может чисто внешне напоминать
бизнес, однако это совсем не бизнес; это отклик на мольбу
другого человека о помощи. И если ребенок, которого
родила суррогатная мать по просьбе бездетной семьи,
оказался "подпорченным", они должны понимать, что этот
ребенок появился на свет в ответ на их желание. Кроме
того, больные дети иногда приносят семье большее удовлетворение,
чем полноценные и здоровые (Rosenblatt, 1983).
|
Такая точка зрения заслуживает похвалы, однако в реальном мире
люди не всегда бывают столь добросердечны. Что произойдет с
ущербными детьми, рожденными не только суррогатными матерями,
но незамужними женщинами, воспользовавшимися услугами банка
спермы? Если ребенок, зачатый с помощью методов ЭКО, имеет врожденную
патологию, то не приведет ли это к судебным искам и финансовым
проблемам? Или же мы стоим на пороге эры, когда репродукция
будет регулироваться правительством в направлениях, описанных
Джорджем Оруэллом в романе "1984" или Олдосом Хаксли в "Прекрасном
новом мире"?
Суррогатное материнство может обернуться и другой проблемой.
Некая Мэри Бэт Уайтхед из БрикТауншип (шт. Нью Джерси) в 1986
г. заключила контракт на вынашивание ребенка для Уильяма и Элизабет
Стернов с использованием спермы м-ра Стерна для искусственного
осеменения. Однако, родив девочку, она решила не отдавать ребенка
заказавшей его семье и уехала со своим мужем во Флориду; но
в 1987 г. на широко освещавшемся в печати процессе, суд признал
законность контракта, подписанного миссис Уайтхед и Стернами.
И сам процесс, и решение судьи вызвали очень много споров; многие
обозреватели чувствовали, что несправедливо оставлять в силе
контракт, по которому миссис Уайтхед должна была отдать ребенка
Стернам.
Хотя в начале 1990-х гг. закон, запрещающий использование суррогатных
матерей, не был принят, в ряде штатов такие законопроекты рассматриваются.
Однако вместе с тем среди широкой публики, врачей и юристов
появляется все больше сторонников этой практики. Один из представителей
Американской коллегии адвокатов заметил:
Движение в защиту практики суррогатного материнства
следует рассматривать в свете той свободы, которая лежит
в основе нашего общества. Законодательное запрещение
использования суррогатных матерей неизбежно окажется
неконституционным, нарушающим право супружеских пар
самостоятельно решать вопрос о своем потомстве. Поэтому
нам следует подумать о такой государственной политике,
которая бы создала наиболее благоприятные условия для
всех участников подобных соглашений. Мы больше не можем
подходить к этой проблеме со страусиных позиций (Lawson,
1986).
|
Тем не менее в обществе не утихают споры относительно этических
аспектов допустимости использования суррогатных матерей .
|